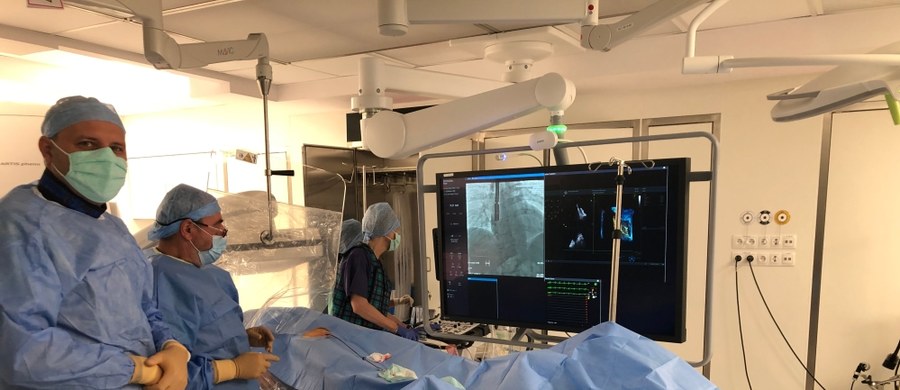
Szpital miejski im. Józefa Strusia w Poznaniu od marca 2020 roku do lipca 2021 był szpitalem przeznaczonym wyłącznie dla pacjentów z Covid-19. Po "odmrożeniu" placówki ruszyły zabiegi w oddanej niedawno do użytku hybrydowej sali operacyjnej na bloku kardiochirurgicznym. Wśród nich laparoskopowe zamknięcie ubytków między przedsionkami serca. Takich zabiegów na nowoczesnej sali hybrydowej można wykonać przynajmniej kilka dziennie, bez otwierania klatki piersiowej i w znieczuleniu wyłącznie miejscowym. Po takim zabiegu pacjent na drugi dzień może wyjść do domu. Towarzyszyliśmy lekarzom przy tego rodzaju operacji.
Otwarcie jednej z najnowocześniejszych sal hybrydowych w kraju było możliwe dzięki staraniom lekarzy kardiochirurgów i kardiologów ze szpitala miejskiego im. Józefa Strusia w Poznaniu, którzy w zakresie leczenia wad serca współpracują w placówce od kilku dekad.
Konieczność uruchomienia nowoczesnej pracowni, w której możliwe będzie usuwanie wad uprzykrzających codzienne życie pacjentów, dostrzegła też dyrekcja szpitala przy Szwajcarskiej, która wsparła medyków w ich staraniach. W czasie, gdy w szpitalu leczono osoby głównie ze schorzeniami płuc, wywołanymi zakażeniem Sars-Cov-2 (przez co spadła liczba zabiegów na bloku operacyjnym) możliwe było przeprowadzenie generalnego remontu i de facto - budowa od podstaw tzw. sali hybrydowej.
Jedocześnie możemy korzystać podczas zabiegu z promieni Roentgena i widoku rzeczywistego. Chodzi o to, żeby jednocześnie wykonywać część chirurgiczną i część kardiologiczną przy wykorzystaniu przez nas obrazu rzeczywistego, przy jednoczesnym wykorzystaniu przez naszych przyjaciół kariologów obrazu radiologicznego. To jest rozwiązanie szeroko stosowane już na świecie, ale co należy podkreślić - zwiększające bezpieczeństwo pacjentów i zakres wykonywanych zabiegów - wyjaśnia dr hab. med. Paweł Bugajski, ordynator oddziału kardiochirurgii szpitala miejskiego im. Józefa Strusia w Poznaniu.
Prowadzona dziś na sali hybrydowej operacja polegała na zasklepieniu otworu między przedsionkami w sercu pacjenta, co było wadą wrodzoną. Lekarze do bijącego organu dostali się poprzez tętnicę udową. W ciele pacjenta powstał jedynie kilkumilimetrowy otwór na nodze.
Jeśli podczas takiego zabiegu nie wystąpią żadne komplikacje - pacjent najpóźniej na drugi dzień może wyjść do domu. W przypadku wystąpienia jakichkolwiek problemów podczas zabiegu - operację na sali, dzięki jej wyposażeniu można kontynuować w krążeniu pozaustrojowym. Odpowiednia aparatura do prowadzenia tego rodzaju operacji wciąż pozostaje w gotowości. Na sali obecni są zarówno kardiolodzy oraz kardiochirurdzy, gotowi w każdej chwili - jeśli tylko zajdzie potrzeba - do otwarcia klatki piersiowej chorego.
Zamykanie ubytków w przegrodzie międzyprzedsionkowej to nie jest zabieg dla nas nowy. Osobiście wykonałem ponad 300 takich zabiegów, ale teraz dzięki współpracy z kardiochirurgią, dzięki tym wieloletnim doświadczeniom - stworzyliśmy tę salę hybrydową, która spełnia wszystkie nasze oczekiwania. To nie tylko kardiochirurdzy, kardiolodzy inwazyjni, ale też normalni kardiolodzy, którzy wykonują tam badania EKG. Tam teraz może pracować cały zespół ludzi, który czuwa nad tym, żeby te zabiegi były jak najbardziej bezpieczne. To jest sala uniwersalna, jakość zabiegu w tych warunkach może być wyższa, zwłaszcza dzięki znakomitej aparaturze. Ten angiograf, który mamy na sali jest unikalny. Umożliwia operacje na aorcie, obserwację naczyń, do których się wkłuwamy - wyjaśnia dr med. Janusz Rzeźniczak, kierownik Pracowni Serca i Naczyń szpitala im. Józefa Strusia w Poznaniu.
Plany kardiologów i kardiochirurgów ze szpitala im. Józefa Strusia w Poznaniu sięgają jednak znacznie dalej. Lekarze w najbliższej przyszłości planują zwiększyć zakres wykonywanych na sali hybrydowej operacji. Planujemy rozwój tych procedur, np. wszczepianie protez zastawkowych, przezskórne interwencje dotyczące zastawki aortalnej, być może także mitralnej - tłumaczy dr hab. med. Paweł Bugajski.
Wady, które już można i te które dopiero będzie można leczyć na hybrydowej sali operacyjnej bloku kardiochirurgicznego przy Szwajcarskiej, do niedawna usuwano w tej placówce wyłącznie poprzez tradycyjną operację. Dla pacjentów wprowadzenie zabiegów laparoskopowych jest więc swego rodzaju rewolucją. Po pierwsze zmniejsza się w ten sposób ryzyko powikłań po operacji, po drugie skracają się czas operacji i ostatecznie też pobytu w szpitalu.
Wspomniane wady serca, jak chociażby operowany dziś ubytek międzyprzedsionkowy, jeśli pozostają nieusunięte - mogą powodować zdecydowane obniżenie komfortu życia pacjenta, np. konieczność całkowitego zaniechania aktywności fizycznej. Zdarza się (choć to bardzo niewielki odsetek pacjentów), że zabieg ze względu na "wielkość" ubytku musi być wykonywany tradycyjną metodą.
Wśród takich codziennych objawów, jeśli chodzi o wady serca to pojawiają się duszności, niemożność nabrania oddechu, pojawia się sinica, a już później w diagnostyce - niepokojące objawy radiologiczne: powiększone serce, zaburzenia w krążeniu płucnym. Ta wada musi być więc w odpowiednim momencie skorygowana. Dawniej chirurgicznie, w tej chwili głównie właśnie metodą przezskórną, laparoskopową. Objawy mogą narastać powoli, ale mogą być bardzo niebezpieczne - ostrzega ordynator kardiochirurgii Szpitala im. Józefa Strusia przy Szwajcarskiej.
Górna granica wieku pacjenta, który może zostać poddany zabiegowi laparoskopowego usunięcia wady serca zależy od typu ubytku, z jakim w danym przypadku mają do czynienia lekarze. Każdy przypadek jest rozpatrywany indywidualnie. Jeżeli są małe ubytki, usuwa się je u pacjentów w wieku do około 45 lat. Przed operacją medycy w takiej sytuacji prowadzą też szereg badań, które mają odpowiedzieć na pytanie czy wdrożona procedura przyniesie zamierzony skutek.
Nie lubię jednak posługiwać się terminem górnej granicy wiekowej. Dla przykładu mam teraz na oddziale dwóch pacjentów w wieku 90 lat, ale oni są biologicznie zupełnie różni. Jeden mówi, że ciężko mu się wchodzi na czwarte piętro, a drugi mówi, że marzy o tym, żeby wstać z łóżka - podsumowuje dr Janusz Rzeźniczak.